Mise à jour fréquente
Téléchargez le Guide d’utilisation de CDAnet à l’intention des cabinets dentaires afin de former les membres de votre personnel et qu’il soit utilisé par ceux-ci.
La liste des assureurs qui acceptent les demandes d'indemnisation par CDAnet est disponible à cda‑adc.ca/assureurs
La société Bilsland Griffith Benefit Administrators devient Convyta Partners
18 novembre 2025
Le 1er octobre 2025, la société Bilsland Griffith Benefit Administrators (no d’identification 000128) a été rebaptisée Convyta Partners. Veuillez mettre à jour le nom du fournisseur dans votre logiciel de gestion. Les cartes des assurés ne changeront pas. La configuration pour le traitement des demandes de remboursement avec CDAnet restera la même.
Telus AdjudiCare accepte maintenant les pièces jointes dans CDAnet
18 novembre 2025
Telus AdjudiCare (no d’identification 000034) accepte maintenant les pièces jointes dans CDAnet pour les demandes d’indemnisation et de prédétermination soumises par voie électronique.
Veuillez changer la configuration dans votre logiciel de gestion pour permettre les pièces jointes :
- Pièce jointe (09)
- Réponse à une pièce jointe (19)
L’option des pièces jointes permet à un cabinet d’acheminer des éléments du dossier d’un patient, tels que des radiographies, des images ou d’autres documents, avec la demande d’indemnisation ou de prédétermination. Cette fonctionnalité réduit les délais de traitement ainsi que les frais postaux et administratifs liés à l’envoi de ces pièces.
Si vous ne savez pas comment changer la configuration, veuillez communiquer avec le vendeur de votre logiciel.
Rappel : toujours vérifier l’admissibilité d’un patient au RCSD
18 novembre 2025
Le 17 octobre, Santé Canada a annoncé que l’Agence de revenu du Canada a corrigé les calculs du revenu familial ajusté des contribuables, ce qui aura une incidence sur l’admissibilité et la quote-part de certains patients inscrits au Régime canadien de soins dentaires (RCSD). Certains patients n’y seront plus admissibles, tandis que d’autres verront leur niveau de quote-part changer.
Les dentistes doivent savoir que ni les patients ni les fournisseurs ne seront tenus d’effectuer un remboursement, et qu’ils doivent vérifier l’admissibilité et les détails de la quote-part à chaque rendez-vous. Les dentistes sont invités à confirmer si les patients ont été informés de changements à leur couverture. Ils peuvent communiquer avec Sun Life, au 1-888-888-8110, afin d’obtenir des précisions pour chaque traitement en cours impliquant des couronnes ou des prothèses dentaires. Les cabinets doivent diriger les demandes des patients vers les communications officielles du RCSD ou des sources gouvernementales.
Authentification multifactorielle (AMF) bientôt disponible sur le site Web des Services d’aide à la pratique
15 octobre 2025
Dans le cadre de l’engagement continu de I'ADC en matière de sécurité de l’information et afin de renforcer la sécurité et de contribuer à la protection de vos données, l’authentification multifactorielle (AMF) sera bientôt mise en place pour accéder au site Web des Services d’aide à la pratique (SAP).
L’AMF ajoute un niveau de protection supplémentaire en exigeant des utilisateurs qu’ils vérifient leur identité à l’aide de plusieurs méthodes, ce qui réduit considérablement le risque d’accès non autorisé.
Nous rappelons à tous les utilisateurs de ne pas partager leurs comptes; chaque utilisateur doit disposer de son propre compte s’il souhaite accéder au site Web des SAP. Le partage de comptes peut entraîner de graves risques pour la sécurité; il complique le contrôle des modifications apportées, augmente les risques d’accès non autorisé et affaiblit la responsabilité. Le partage de comptes peut également entraîner des violations de compte si les identifiants sont mal gérés.
La création de comptes individuels garantit des autorisations personnalisées et un système plus sûr et plus fiable. Veuillez vérifier l’accès actuel de votre cabinet et vous assurer que tous les utilisateurs disposent de comptes individuels avant l’activation de l’authentification multifactorielle (MFA).
Canada Life apporte des modifications aux réponses des détails des prestations
15 octobre 2025
À compter du 17 octobre 2025, Canada Life (assureur 000011) apportera des modifications afin d’améliorer les réponses en temps réel aux demandes de détail des prestations prédéterminées (03), en particulier lorsque Canada Life est à la fois le payeur principal et le payeur secondaire.
Les cabinets affiliés à Canada Life qui utilisent la version 4 du logiciel CDAnet et qui soumettent une demande de prédétermination dans le cadre du régime principal avec les détails du régime secondaire recevront désormais un relevé de prestations en temps réel (au lieu d’un simple accusé de réception) lorsque les services peuvent être évalués immédiatement. Les fournisseurs de soins peuvent toujours soumettre des demandes de prédétermination distinctes pour les régimes secondaires afin d’obtenir une confirmation de couverture complète.
Veuillez contacter votre fournisseur de logiciels si vous avez besoin d’aide pour mettre à jour votre logiciel de gestion du cabinet.
Lire la communication complète ici
Quikcard change de fournisseur de réseau
27 juin 2025
À compter du 27 juin 2025, Quikcard (Numéro d’identification 000103) passera du réseau Instream au réseau TELUS. Veuillez vous assurer de mettre à jour les informations relatives à l’assureur Quikcard dans votre système de gestion de cabinet afin d’éviter tout rejet de demande de remboursement.
Si vous avez besoin d’aide pour mettre à jour les informations de l’assureur, veuillez contacter le fournisseur de votre logiciel de gestion du cabinet.
Johnson Insurance change de nom et devient Belairdirect
27 juin 2025
À compter du 1er juillet 2025, Johnson Insurance (numéro d’identification 627265) changera de nom pour devenir Belairdirect. Veuillez mettre à jour le nom de l’assureur dans votre système de gestion de cabinet. Les membres du régime recevront une nouvelle carte d’assurance. Veuillez noter que le numéro d’identification de l’assureur 627265 restera le même, seul le nom changera.
De plus, la fiche d’information sur l’assureur de l’ADC disponible sur notre site Web a été mise à jour afin d’inclure les adresses postales régionales pour l’envoi des demandes de remboursement de frais dentaires standard.
Lisez l’avis complet ici.
Point sur le RCSD
27 juin 2025
Santé Canada a apporté une révision de la liste de contrôle préalable pour l’autorisation des couronnes. Le dossier de dépistage parodontal (DDP) est désormais accepté lorsqu’un tableau parodontal complet n’est pas disponible. Cette modification n’a pas encore été intégrée au Guide des prestations dentaires. Si les fournisseurs communiquent avec la Sun Life, ils pourraient encore être renvoyés à la documentation existante mentionnée dans le guide, mais la section 5.1 décrit la marche à suivre lorsque seuls des documents partiels sont soumis. Vous trouverez la version mise à jour dans la trousse d’outils pour les fournisseurs de soins buccodentaires.
De plus, Santé Canada a clarifié les délais pour la pose de prothèses dentaires dans le cadre du RCSD afin d’éviter des difficultés financières :
- les prothèses provisoires ou transitoires doivent être posées dans les 7 jours suivant l’extraction.
- Les prothèses immédiates doivent être posées dans les 45 jours suivant l’extraction.
- Passé ces délais, d’autres types de prothèses devront être demandés.
- Les prothèses permanentes ne peuvent être posées qu’au moins 6 mois après les prothèses provisoires ou transitoires.
Sécurité des fichiers renforcée grâce à l’IPA d’ExpédiSecur
23 juin 2025
L’ADC a mis à jour son service ExpédiSecur afin de renforcer la sécurité en limitant le téléchargement de fichiers dont les extensions sont potentiellement dangereuses. Les extensions de fichiers spécifiques seront automatiquement exclues des messages et clairement signalées comme supprimées dans le rapport PDF final d’ExpédiSecur joint à chaque message envoyé ou reçu. Aucune action n’est requise de la part des utilisateurs, car le processus est entièrement géré par le système.
Pour consulter la liste complète des extensions de fichiers interdites, cliquez ici.
Les employés de Postes Canada pourraient bientôt se remettre en grève
15 mai 2025
La grève de Postes Canada de l’année dernière a causé des perturbations considérables pour les entreprises et les consommateurs canadiens. De nombreux cabinets dentaires qui dépendent de la livraison du courrier ont dû attendre longtemps avant de recevoir les chèques des organismes de traitement des demandes de remboursement.
La grève a pris fin avec la prolongation de l’accord existant jusqu’au 22 mai 2025. Bien que le Syndicat des travailleurs et travailleuses des postes (STTP) et Postes Canada poursuivent actuellement leurs négociations afin d’éviter une nouvelle grève, la date du 22 mai approche à grands pas.
Afin d’éviter d’éventuels retards, les cabinets dentaires devraient envisager de recourir au virement automatique avec les compagnies d’assurance. Cela permettrait de garantir que les paiements seront reçus rapidement, même en cas de grève.
Restez informés des dernières nouvelles concernant les négociations :
Aidez-nous à améliorer le traitement des réclamations sur CDAnet!
15 mai 2025
L’Association dentaire canadienne s’engage à améliorer continuellement ses services afin de mieux soutenir les cabinets dentaires comme le vôtre. Nous comprenons qu’un processus de réclamation efficace est essentiel à vos activités, et nous apprécierions grandement vos commentaires pour nous aider à améliorer les processus de réclamation pour tous les cabinets dentaires au pays.
Si vous soumettez des réclamations et que vous souhaitez faire une différence, veuillez nous fournir vos coordonnées en remplissant le formulaire en suivant ce lien.
Comment partager vos commentaires
Vous n’avez pas besoin d’être un expert et vous bénéficiez d’une grande flexibilité pour participer quand cela vous convient. Votre participation peut consister à répondre à de courts sondages ou à participer à un groupe de discussion. Nous pourrions vous contacter environ 1 à 4 fois par an afin de recueillir votre avis sur des aspects clés du processus de demande de remboursement, de notre site Web ou du service ExpédiSecur ADC. La participation est facultative et vous pouvez demander à ne plus être contacté si vous changez d’avis.
Nous vous remercions par avance de votre temps et de votre précieuse contribution. Ensemble, nous pouvons améliorer les processus de demande de remboursement pour tous les cabinets dentaires du Canada.
Coughlin & Associates et Funds Administrative Service Inc. (FAS) sont devenus TELUS Adjudicare
15 mai 2025
Coughlin & Associates (Numéro d’identification de fournisseur 610105) et Funds Administrative Service Inc. (FAS) (Numéro d’identification de fournisseur 610614) ont commencé à traiter les demandes de remboursement des membres avec TELUS AdjudiCare (Numéro d’identification de fournisseur 000034). Ils ont été retirés de la liste des fournisseurs actifs de CDAnet. À ce jour, les adhérents au régime devraient avoir reçu leurs nouvelles cartes d’avantages sociaux avec leurs nouveaux numéros de groupe et de certificat.
Veuillez vérifier la carte de prestations du patient afin de déterminer si les informations relatives au fournisseur doivent être mises à jour dans votre logiciel de gestion du cabinet pour les demandes électroniques CDAnet.
TELUS AdjudiCare est un prestataire qui fournit des services de traitement des demandes pour de nombreux administrateurs tiers, sous le numéro d’identification de fournisseur 000034.
Pour toutes questions, vous pouvez contacter Telus Health au 1-866-272-2204.
Vérifications du RCSD et recouvrement
15 mai 2025
L’ADC et les associations dentaires provinciales et territoriales (ADPT) sont conscientes de l’augmentation des vérifications et des recouvrements dans le cadre du Régime canadien de soins dentaires (RCSD), principalement pour les demandes présentées au cours de la période de mise en œuvre initiale (mai-juin 2024) et en raison d’un manque de clarté dans les directives.
Les problèmes courants qui donnent lieu à des vérifications et à des recouvrements comprennent, sans s’y limiter, les suivants :
- Utilisation du Numéro d’identification unique (NIU) d’un dentiste sur les demandes de remboursement pour tous les dentistes de la clinique. Cela va à l’encontre des conditions de l’accord d’adhésion à l’ADC et ne doit jamais être fait.
- Documentation insuffisante pour justifier le traitement.
- Traitements au fluor jugés inutiles.
- Absence de la mention « complet » dans les dossiers de traitement (par exemple, pour le détartrage).
- Les dentistes sont invités à examiner attentivement la documentation et le Guide des prestations dentaires du RCSD.
Questions Veuillez contacter votre association dentaire provinciale ou territoriale pour plus d’information.
GMS Insurance Inc, Group Medical Services et Groupe Premier Medical acceptent les transactions pour la coordination des prestations (CDP) CDAnet 07
28 mars 2025
À partir du 28 mars 2025, GMS Insurance Inc (numéro d’identification : 610218), Group Medical Services (numéro d’identification : 610217) et Groupe Premier Medical (numéro d’identification : 610266) commenceront à accepter les demandes de coordination des prestations via CDAnet!
Que GMS Insurance Inc, Groupe Medical Services ou Groupe Premier Medical soient l’assureur principal et secondaire ou seulement l’assureur secondaire, vous pouvez envoyer une demande de remboursement CDP 07. Les prestations pour la demande secondaire seront traitées sur la base des détails des prestations renvoyés par la demande principale. Il n’est pas nécessaire d’envoyer un formulaire de demande de remboursement sur papier.
Pour que cette option soit disponible dans votre logiciel de gestion du cabinet, veuillez mettre à jour le dossier de l’assureur avec l’option CDP.
Veuillez contacter votre fournisseur de logiciels si vous avez besoin d’aide pour mettre à jour votre logiciel de gestion du cabinet.
Points sur les autorisations préalables du RCSD
28 mars 2025
La Sun Life tient à rappeler à tous les cabinets qu’elle reçoit présentement un grand nombre de demandes d’autorisation préalable, ce qui entraîne ce qui entraîne des délais d’exécution variables. Afin de réduire les retards, veuillez vous assurer que les demandes d’autorisation préalable ne sont soumises qu’en cas de besoin et qu’une seule fois.
Les demandes d’autorisation préalable sont traitées selon le principe du premier arrivé, premier servi et les décisions seront disponibles une fois votre demande traitée.
Demande d’autorisation préalable au-delà de la limite de fréquence
Santé Canada et la Sun Life sont conscientes que les demandes d’autorisation préalable soumises par l’intermédiaire de CDAnet pour des codes dépassant les limites de fréquence sont refusées. Elles s’efforcent actuellement de résoudre ce problème. En attendant, les dentistes doivent soumettre ces demandes par courrier.
Renouvellement de la couverture du RCSD
28 mars 2025
Le gouvernement du Canada a commencé sa réévaluation annuelle des personnes couvertes par le Régime canadien de soins dentaires (RCSD) afin de confirmer qu’elles continuent de répondre à toutes les conditions d’admissibilité.
Les patients (ou leurs délégués) couverts par le RCSD doivent effectuer le processus de renouvellement avant le 1er juin 2025. Rappeler à tous les patients actuellement couverts par le régime de renouveler leur adhésion peut éviter une interruption de leur couverture. Les patients recevront une lettre du gouvernement du Canada les informant qu’ils doivent renouveler leur couverture, avec des instructions sur la manière de le faire. Les patients qui ne sont plus admissibles au RCSD ou qui ne renouvellent pas leur couverture verront leur couverture du RCSD prendre fin le 30 juin 2025. N’oubliez pas de toujours vérifier l’éligibilité du patient auprès du programme CDCP!
Informations sur la politique RCSD – Vérifiez l’exactitude!
7 mars 2025
Le numéro de police du Régime canadien de soins dentaires est le 333333 (qui se compose de 6 chiffres). Il est important d’y prêter attention pour éviter les erreurs, comme la saisie par erreur d’un numéro de police à 5 ou 7 chiffres.
À partir du 9 mars, si une prédétermination ou une demande de règlement est soumise à la Sun Life avec un numéro de police de plus de 6 chiffres ou un numéro d’identification de plus de 11 caractères, la demande sera rejetée et un message d’erreur sera renvoyé. Dans ce cas, veuillez mettre à jour les dossiers du patient et soumettre à nouveau la transaction à la Sun Life.
Mise à jour du guide des prestations dentaires du RCSD et des demandes de préautorisation
7 mars 2025
Santé Canada a mis à jour le Guide des prestations dentaires du Régime canadien de soins dentaires (RCSD), les modifications étant indiquées par la mention « mis à jour » dans les sections concernées. Ces mises à jour visent à clarifier les exigences en matière d’autorisation préalable et de documentation. Vous pouvez accéder à la dernière version du guide ci-dessous.
De plus, Santé Canada a indiqué que Sun Life gère un volume élevé de demandes d’autorisation préalable du RCSD, qui sont traitées dans l’ordre de réception. Pour éviter des retards inutiles, les dentistes sont encouragés à ne pas soumettre la même demande ou réclamation plusieurs fois. Les membres sont encouragés à consulter le guide mis à jour et à suivre le processus de soumission recommandé afin de permettre une meilleure gestion des approbations.
Guide des prestations dentaires du RCSD
Saskatchewan Blue Cross a mis à jour les transactions acceptées
7 mars 2025
Juste un rappel : depuis le 4 mars 2025, la Saskatchewan Blue Cross (numéro d’identification de l’assureur 000096) prend désormais en charge de nombreuses nouvelles transactions CDAnet. Veuillez vous assurer que votre logiciel est mis à jour avec les transactions suivantes :
- Coordination des prestations d’une demande (07)
- Si l’assureur principal est différent de la SBC, envoyez la demande de coordination des prestations en utilisant le code 07.
- Si SBC est l’assureur principal et l’assureur secondaire, envoyez la demande de prestation ou le plan de traitement, SBC coordonnera automatiquement les prestations et renverra deux DP.
- DP d’une demande de prestation (21)
- Annulation d’une demande (02)
- Réponse à l’annulation d’une demande (12)
- Plan de traitement (03)
- AR d’un plan de traitement (13)
- DP d’un plan de traitement (23)
- Demande relative aux transactions en suspens (04)
- AR d’une demande relative aux transactions en suspens (14)
- Délai alloué - 90 jours
De plus, les informations suivantes sur le régime ont été mises à jour :
- Numéro de police : 5 chiffres
- Numéro de division : S.O.
- Numéro de titulaire : 1-10 (alphanumérique)
Pour vous assurer que ces transactions sont acceptées dans votre logiciel pour la Saskatchewan Blue Cross, vous devrez mettre à jour les paramètres de votre logiciel de gestion du cabinet. Si vous ne savez pas comment effectuer ces changements, veuillez contacter votre fournisseur de logiciel pour obtenir de l’aide.
Le SFMM a changé de prestataire pour le traitement des demandes d’Express Scripts Canadan vers GreenSheild Insurance
26 février 2025
Le 1er janvier 2025, le Syndicat des fonctionnaires municipaux de Montréal (SFMM) a commencé à utiliser GreenShield Insurance (numéro d’identification 000102) pour le traitement de leurs demandes d’indemnisation électroniques.
Les membres du régime d’assurance du SFMM doivent fournir leurs nouvelles informations en tant que membre du régime. Leur carte de membre comprend un numéro à 8 chiffres et un numéro d’identification à 2 chiffres (voir l’exemple ci-dessous). Pour la couverture dentaire, seuls les 8 premiers chiffres sont nécessaires; veuillez ignorer le tiret et le suffixe à 2 chiffres.

|
GreenShield n’acceptera que les demandes de réclamations électroniques CDAnet pour les services effectués à partir du 1er janvier 2025. Les demandes d’indemnisation pour les services effectués avant cette date doivent être soumises à l’aide du formulaire manuscrit de demande d’indemnisation et envoyées directement à SFMM avant le 1er mars 2025.
Syndicat des fonctionnaires municipaux de Montréal (SFMM)
8790, avenue du Parc
Montréal (Québec)
H2N 1Y6
Nouvelles fonctionnalités disponibles sur la page de l’ADC listant les assureurs
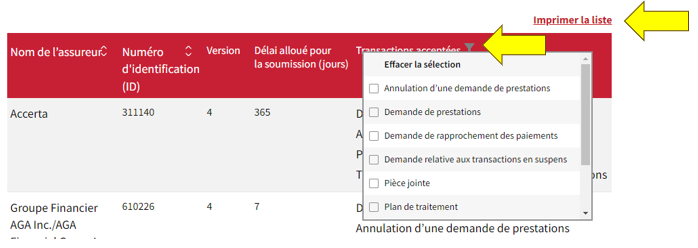
26 février 2025
Vous pouvez désormais imprimer et trier les assureurs en fonction des « Transactions acceptées »! Ces améliorations ont pour but de faciliter votre utilisation et de vous permettre de trouver facilement les assureurs qui prennent en charge les types de transactions spécifiques dont vous avez besoin, ce qui vous fera gagner du temps et vous évitera des efforts.
Essayez-les! Il vous suffit d’aller sur la page de la liste des assureurs CDAnet, de cliquer sur l’icône « filtre » à côté de l’icône « Transactions acceptées » et de sélectionner un ou plusieurs types de transactions. La liste sera automatiquement mise à jour pour afficher les assureurs correspondant à vos critères. Juste au-dessus se trouve également l’option « Imprimer la liste ».
|
Assurez-vous que les informations relatives à l’assureur figurant sur le relevé de prestations de votre patient sont exactes
26 février 2025
Il est important d’inclure des renseignements précis sur l’assureur dans les détails des prestations aux demandes d’indemnisation de votre patient. Les documents de demande d’indemnisation du patient doivent refléter correctement l’assureur, le nom du programme et les renseignements sur le régime d’avantages sociaux. Par exemple, le logiciel du cabinet ne doit plus indiquer Canada-Vie à la place de Great West Life ou SSNA comme La santé canadienne en premier.
S’assurer que les renseignements sur l’assureur sont mis à jour dans votre logiciel peut aider à prévenir les erreurs et à garantir que tous les renseignements sur les demandes d’indemnisation et les documents de demande d’indemnisation des patients sont exacts. Si vous avez besoin d’aide, veuillez contacter votre fournisseur de logiciels.
Pour obtenir la liste complète des assureurs, veuillez consulter la liste des assureurs CDAnet sur notre page Web.
information sur les prestations dentaires pour les patients et les dentistes
26 février 2025
L’Association dentaire canadienne (ADC) a le plaisir d’annoncer le lancement de nouveaux documents d’information sur les prestations dentaires, conçus pour aider les patients à mieux comprendre les régimes d’assurance dentaire tout en aidant les dentistes à en saisir les détails et à en discuter avec les patients.
Des ressources utiles telles que des guides téléchargeables au format PDF, des vidéos et des informations sur les programmes publics provinciaux/territoriaux sont disponibles sur notre page Web.
Visitez Comprendre votre régime d’assurance dentaire sur le site Web de l’ADC
Saskatchewan Blue Cross a mis à jour les transactions acceptées
26 février 2025
À partir du 4 mars 2025, la Saskatchewan Blue Cross (Numéro d’identification 000096) commencera à accepter les transactions CDAnet supplémentaires suivantes :
- Coordination des prestations d’une demande (07)
- Si l’assureur principal est différent de la SBC, envoyez la demande de coordination des prestations en utilisant le code 07.
- Si SBC est l’assureur principal et l’assureur secondaire, envoyez la demande de prestation ou le plan de traitement, SBC coordonnera automatiquement les prestations et renverra deux DP.
- DP d’une demande de prestation (21)
- Annulation d’une demande de prestation (02)
- Réponse à l’annulation d’une demande (12)
- Plan de traitement (03)
- AR d’un plan de traitement (13)
- DP d’un plan de traitement (23)
- Demande relative aux transactions en suspens (04)
- AR d’une demande relative aux transactions en suspens (14)
De plus, les informations suivantes sur le régime ont été mises à jour :
- Numéro de police : 5 chiffres
- Numéro de division : S.O.
- Numéro de titulaire : 1-10 (alphanumérique)
- Délai alloué - 90 jours
Pour vous assurer que ces transactions sont acceptées dans votre logiciel pour la Saskatchewan Blue Cross, vous devrez mettre à jour les paramètres de votre logiciel de gestion du cabinet. Si vous ne savez pas comment effectuer ces changements, veuillez contacter votre fournisseur de logiciel pour obtenir de l’aide.
Pour obtenir une liste complète des transactions acceptées par la Saskatchewan Blue Cross, veuillez consulter la page des Assureurs CDAnet.
Importante mise-à-jour concernant les autorisations préalables
20 décembre 2024
L’ADC continue de dialoguer avec Santé Canada et la Sun Life au sujet des défis que pose le Régime canadien de soins dentaires (RCSD) en ce qui concerne l’envoi de messages pour les autorisations préalables, les pièces jointes et les demandes de règlement. Veuillez noter que ce que le RCSD appelle une « autorisation préalable » est envoyé avec la fonction de « prédétermination » de votre logiciel.
Au cours de cette période d’adaptation, veuillez prendre note des points suivants afin de clarifier les processus et les délais prévus.
- La Sun Life reçoit actuellement un très grand nombre de demandes de règlement au titre du RCSD et s’efforce de réduire ses délais de traitement. Veuillez prévoir au moins deux semaines avant d’appeler pour vous enquérir des résultats d’une demande de règlement ou d’une autorisation préalable.
- Les autorisations préalables et les demandes de règlement n’apparaissent pas sur le portail de la Sun Life en direct tant qu’elles n’ont pas été traitées par un agent de la Sun Life. Par conséquent, l’état d’une autorisation préalable soumise et d’une pièce jointe ne peut pas être consulté sur le portail de la Sun Life en direct pendant qu’elle est en attente de traitement. Lorsque l’autorisation préalable est traitée, le détail des prestations est disponible sur le portail de la Sun Life en direct.
- Les pièces jointes à l’appui des autorisations préalables doivent être soumises le même jour, afin de s’assurer que les documents à l’appui sont inclus lorsque la Sun Life traite une autorisation préalable.
- Veillez à ce que la documentation requise soit soumise avec une autorisation préalable. Un tableau de référence rapide est disponible sur le portail Sun Life Direct.
- Veuillez consulter le document d’information sur le RCSD de la Sun Life pour obtenir tous les détails sur le traitement des demandes de règlement : Régime canadien de soins dentaires (RCSD) Informations utiles pour vous aider à soumettre des réclamations en vertu du RCSD
- De plus en plus de vendeurs de logiciels commencent à mettre en œuvre la fonction Pièce jointe. Il est possible que votre fournisseur de logiciel ait ajouté cette fonction à ses versions les plus récentes. Consultez la liste des fournisseurs autorisés de CDAnet pour vérifier si votre fournisseur de logiciel dispose de la fonctionnalité Pièce jointe. Vous pouvez également utiliser le formulaire normalisé des demandes d’indemnisation des soins dentaires pour soumettre une demande d’autorisation préalable au RCSD, accompagnée de la documentation requise.
- Veuillez vous assurer que les notes du patient ou d’autres documents à l’appui d’une prédétermination sont inclus et envoyés avec le message en pièce jointe. Le message de prédétermination ne contient pas ces informations. Pour confirmer la procédure correcte d’envoi de ces documents dans le message joint, veuillez consulter votre fournisseur de logiciel.
GreenShield Canada devient GreenShield Insurance
20 décembre 2024
À compter du 1er janvier 2025, GreenShield Canada deviendra GreenShield Insurance. Son numéro d’identification d’assureur CDAnet restera 000102; cependant, vous devrez mettre à jour le nom de l’assureur dans le logiciel de votre cabinet dentaire le ou après le 1er janvier ou après cette date.
Rappel : Le groupe Johnston accepte la coordination des prestations (CDP) CDAnet 07 Transaction
20 décembre 2024
Le groupe Johnston accepte dorénavant les demandes de CDP avec CDAnet! Qu’il soit l’assureur secondaire ou l’assureur principal, vous pouvez envoyer les demandes de remboursement de votre patient par voie électronique.
Pour que cette option soit disponible dans votre logiciel de gestion du cabinet, veillez à mettre à jour le dossier de l’assureur avec l’option CDP.
Johnston Group (627223)
- Version de CDAnet - doit être la version 4
- Coordination des prestations (CDP), Demande (07)
Que Johnston Group soit l’assureur principal et secondaire ou seulement l’assureur secondaire, vous pouvez envoyer une demande de remboursement CDP 07. Les prestations pour la demande secondaire seront traitées sur la base des détails des prestations renvoyés par la demande principale. Il n’est pas nécessaire d’envoyer un formulaire de demande de remboursement sur papier.
Veuillez contacter votre fournisseur de logiciels si vous avez besoin d’aide pour mettre à jour votre logiciel de gestion du cabinet.
Le groupe Johnston accepte la coordination des prestations (CDP) CDAnet 07 Transaction
31 octobre 2024
Le groupe Johnston accepte dorénavant les demandes de CDP avec CDAnet! Qu’il soit l’assureur secondaire ou l’assureur principal, vous pouvez envoyer les demandes de remboursement de votre patient par voie électronique.
Pour que cette option soit disponible dans votre logiciel de gestion du cabinet, veillez à mettre à jour le dossier de l’assureur avec l’option CDP.
- Version de CDAnet - doit être la version 4
- Coordination des prestations (CDP), Demande (07)
Que Johnston Group soit l’assureur principal et secondaire ou seulement l’assureur secondaire, vous pouvez envoyer une demande de remboursement CDP 07. Les prestations pour la demande secondaire seront traitées sur la base des détails des prestations renvoyés par la demande principale. Il n’est pas nécessaire d’envoyer un formulaire de demande de remboursement sur papier.
Veuillez contacter votre fournisseur de logiciels si vous avez besoin d’aide pour mettre à jour votre logiciel de gestion du cabinet.
Mise à jour du service de décision pour le groupe AGA Financial Inc.
31 octobre 2024
À partir de novembre 2024, le groupe AGA Financial Inc. émettra de nouvelles cartes de prestations comprenant un nouveau numéro d’identification. Veuillez demander à vos patients les informations les plus récentes, car les demandes de remboursement soumises avec l’ancien numéro d’identification seront rejetées.
Lire la communication complète ici.
La Canada Vie est maintenant disponible sur ProviderConnect
31 octobre 2024
Les dentistes et leur personnel peuvent désormais trouver les informations suivantes sur la Canada Vie sur ProviderConnect.
Statut de la prédétermination dentaire historique et statut de la demande du patient lorsqu’elle est payable à un dentiste votre relevé, que vous recevez actuellement par courrier électronique sécurisé le calendrier des paiements pour savoir quand vous serez payé.
Pour en savoir plus, visitez le site https://www.bienvenue.canadavie.com/fournisseur-de-soins-dentaires.
The Benefits Trust - Mise à jour de l’adresse
31 octobre 2024
Benefits Trust (The) nous a avisés d’un changement d’adresse. Veillez à ce que l’adresse postale suivante figure sur les formulaires de demande rédigés à la main de votre logiciel.
Benefits Trust (The)
1453 Pelham St, P.O. Boîte 41
Fonthill, ON L0S 1EO
Fonction d’ajout de pièce jointe dans CDAnet – Une meilleure façon d’envoyer la documentation relative aux patients!
22 octobre 2024
Les déterminations préalables peuvent nécessiter des radiographies et d’autres documents qui, souvent, peuvent être envoyés par voie électronique par le biais de CDAnet si votre logiciel prend en charge la fonction « Pièce jointe ».
À compter du 1er novembre 2024, le Régime canadien de soins dentaires (RCSD) acceptera les demandes d’autorisation préalable pour les services décrits à l’annexe B, ce qui nécessitera l’envoi d’une détermination préalable et de documents relatifs aux patients, que la Sun Life acceptera par voie électronique.
Comment le système fonctionne-t-il?
Les logiciels de chaque entreprise peuvent utiliser des processus différents, cependant les étapes fondamentales sont les mêmes. D’abord, vous envoyez une détermination préalable, puis vous envoyez la pièce jointe. Vous pouvez inclure jusqu’à 30 fichiers dans un message de type pièce jointe, la taille maximale des fichiers combinés étant de 7 Mo. Comme le message de type pièce jointe contient l’identificateur du message de détermination préalable, la compagnie d’assurance peut facilement relier la détermination préalable et les pièces jointes afin d’examiner rapidement la demande.
La méthode utilisée pour communiquer le résultat de la détermination préalable varie selon l’entité responsable du traitement des demandes de règlement. Il peut être accessible sur un portail en ligne du fournisseur, envoyé par la poste ou retourné au moyen d’un message de type « demande de transaction en suspens » généré par CDAnet. Quelle que soit la méthode utilisée, la fonction « pièce jointe » de CDAnet sera beaucoup plus rapide que l’envoi du formulaire de demande et des documents par la poste.
Comment puis-je déterminer si je peux envoyer une pièce jointe?
Vous pouvez consulter la liste des fournisseurs certifiés de l’ADC pour déterminer si le logiciel que vous utilisez prend en charge la fonction de pièce jointe. Si votre logiciel ne prend pas en charge les pièces jointes, demandez à votre fournisseur s’il prévoit d’intégrer cette fonction. Nous savons que de nombreux fournisseurs prévoient de l’intégrer, et certains y travaillent actuellement.
Aussi, si votre logiciel de gestion de pratique offre une fonction d’envoi de pièces jointes, mais que vous ne savez pas comment l’utiliser, nous vous suggérons de consulter le centre d’aide pour trouver des manuels ou des vidéos de formation. Vous pouvez également communiquer avec le fournisseur de votre logiciel pour obtenir des renseignements.
Cette fonction permettra-t-elle d’économiser du temps et de l’argent?
Avec la fonctionnalité de pièce jointe offerte par CDAnet, il n’est pas nécessaire d’imprimer des documents comme les radiographies de qualité, les formulaires de demande de règlement ou les enveloppes postales. La méthode traditionnelle prend plus de temps, coûte plus cher et allonge les temps d’attente pour recevoir une approbation préalable et planifier les rendez-vous avec le patient.
La fonctionnalité pièce jointe offerte par CDAnet produit un accusé de réception automatique qui confirme que la documentation a été reçue. Les résultats relatifs à la couverture sont plus rapides puisque vous évitez les délais imposés par le courrier régulier, et vous pouvez planifier le traitement des patients plus rapidement.
Un plus grand nombre d’assureurs prennent en charge la fonctionnalité pièce jointe offerte par CDAnet. Vous êtes assuré de pouvoir envoyer la documentation des patients par voie électronique à ces assureurs. Faites l’essai de la fonctionnalité pièce jointe de CDAnet dans votre logiciel.
Assureurs qui acceptent la fonctionnalité pièce jointe de CDAnet
- Alberta Blue Cross
- Beneva / La Capitale
- Canada Vie
- Assurances Desjardins
- TELUS eRéclamations
- AGA Financial Group Inc. / Groupe Financier AGA Inc.
- Quikcard
- Financière Sun Life
Croix Bleue Medavie et Croix Bleue de la Saskatchewan changent de fournisseurs de réseau
26 septembre 2024
À partir du 26 septembre 2024, Croix Bleue Medavie (numéro d’identification 610047) et la Croix Bleue de la Saskatchewan (numéro d’identification 000096) passeront du réseau Telus au réseau Instream.
Si vous rencontrez des problèmes de transmission, veuillez contacter votre fournisseur SGP.
Le groupe PBAS accepte les demandes de remboursement électroniques CDAnet pour les régimes complémentaires
26 septembre 2024
À compter du 1er septembre 2024, le Groupe PBAS (numéro d’identification 610256) acceptera le régime 012 - Régime d’avantages sociaux de l’UCGSA et le régime 013 - Régime d’avantages sociaux du personnel de l’UCGSA.
À partir du 1er octobre 2024, il acceptera le régime 830 - Millwrights’ Health and Welfare Trust Fund of Alberta.
Lorsque vous envoyez des demandes de remboursement électroniques CDAnet pour des patients bénéficiant de ces régimes, assurez-vous que votre logiciel de gestion du cabinet est configuré avec les informations suivantes sur l’assureur :
Le groupe PBAS
Numéro d’identification : 610256
Version : 4
Lisez l’avis complet et consultez la liste des régimes qui acceptent actuellement les demandes de remboursement en ligne de CDAnet.
RCSD avec la Sun Life - Rejet de la demande - Noms différents
8 août 2024
Lorsque vous soumettez une demande remboursement pour patient à la Sun Life dans le cadre du RCSD, assurez-vous que le nom du patient correspond bien à celui qui figure sur la carte RCSD. Si les noms ne correspondent pas, la Sun Life rejettera la demande et renverra un accusé de réception avec le message d’erreur « Certaines informations sont incorrectes/manquantes. Veuillez les corriger et les soumettre à nouveau ».
Si le problème persiste, vous pouvez vérifier l’état de la demande en vous connectant à Site Web des Services d’aide à la pratique de l’ADC pour votre cabinet et en cliquant sur l’onglet Demandes ITRANS. En outre, vous pouvez utiliser l’outil de clavardage pour vous connecter au service d’assistance de l’ADC afin d’obtenir de l’aide.
Accerta accepte maintenant la coordination des prestations - 07
8 août 2024
Accerta accepte désormais les demandes de coordination des prestations (CDP) avec CDAnet! Accerta acceptera une demande CDP-07 lorsqu’il est à la fois l’assureur principal et l’assureur secondaire ou seulement l’assureur secondaire (par exemple pour les demandes du RCSD).
Pour envoyer une demande CDP-07 à Accerta, vous devez mettre à jour les informations de l’assureur Accerta dans votre logiciel de gestion du cabinet (LGC).
Accerta, numéro d’identification 311140 doit être défini comme suit :
- Version CDAnet - doit être réglée sur la version 4
- Coordination des prestations (CDP), Demande (07) – Activée
Consultez les détails complets des demandes de remboursement avec Accerta sur notre page Web Liste des assureurs de CDAnet
Remarque : une demande de CDP ne peut être envoyée que si l’assureur principal a renvoyé une note d’admissibilité aux prestations et que cette note est de la version 4. Tous les fournisseurs de soins doivent être réglés sur la version 4 de CDAnet dans votre LGC, la version 2 étant retirée! Si vous rencontrez une erreur dans votre demande de remboursement, vérifiez la version du fournisseur principal dans votre LGC. S’il est nécessaire de passer à la version 4, faites la mise à jour. La prochaine demande de CDP adressée à Accerta qui comprend le même fournisseur principal sera traitée.
Veuillez contacter votre fournisseur de LGC si vous avez besoin d’aide pour mettre à jour votre logiciel de gestion du cabinet ou pour envoyer une demande de remboursement.
À savoir avant de participer - Ressources pour le Régime canadien de soins dentaires (RCSD)
8 août 2024
L’ADC propose aux dentistes, au personnel et au public des ressources utiles, une foire aux questions et des liens vers des informations sur le Régime canadien de soins dentaires (RCSD).
À la fin du mois de mai, l’ADC a lancé une campagne nationale de sensibilisation du public visant à dissiper les malentendus les plus répandus sur le RCSD. Ces idées fausses sont les suivantes :
- Pour de nombreux patients, les traitements couverts par le RCSD ne seront pas gratuits.
- Tous les prestataires de soins ne participent pas au RCSD.
- Certains soins supplémentaires ne sont pas couverts avant novembre.
Dans le cadre de la campagne, une ressource imprimable de rappel de rendez-vous a été mise à disposition pour téléchargement sur le site Web de l’ADC. Consultez régulièrement cette page pour obtenir de nouvelles informations.
Le groupe Johnston accepte la coordination des prestations (CDP), Transaction CDAnet 07
2 juillet 2024
Le groupe Johnston accepte dorénavant les CDP avec CDAnet! Qu'il soit l'assureur secondaire ou non, vous pouvez envoyer les demandes de remboursement de votre patient par voie électronique.
Veillez à mettre à jour le dossier de l'assureur avec l'option CDP dans votre système de gestion ducabinet.
Voir les détails complets sur les demandes de remboursement du groupe Johnston (627223)
- Version de CDAnet - doit être la version 4
- Coordination des prestations (CDP), Demande (07) - Activée
Options de CDP du groupe Johnston :
Si Johnston est l'assureur secondaire - Lorsque l'assureur principal utilise CDAnet version 4, envoyez la demande de prestations secondaires à l'aide de la transaction CDP 07. Les prestations de la demande secondaire seront déterminées en fonction de la facture électronique renvoyée par la demande primaire.
Si Johnston est l'assureur principal et l'assureur secondaire - Envoyer la demande principale à Johnston, et si une facture est retournée, envoyer la demande secondaire en utilisant la transaction CDP 07. Les prestations de la demande secondaire seront traitées. Il n'est pas nécessaire d'envoyer un formulaire de demande de remboursement sur papier.
Veuillez contacter votre fournisseur de logiciels si vous avez besoin d'aide pour mettre à jour votre logiciel de gestion du cabinet ou pour envoyer une demande de remboursement.
Alberta Health Dental Benefits est passé à Alberta Blue Cross Carrier ID 000090
L'administration des prestations dentaires de l'Alberta Health, y compris celles du Dental Assistance for Seniors Program (DASP) et du Low Income Health Benefit (LIHB), a été transférée de l'ADSC carrier ID 000105 à l'Alberta Blue Cross, ID du fournisseur 000090.
L’Alberta Blue Cross ne prend pas en charge la transaction d'admissibilité, mais une prédétermination peut être soumise pour obtenir de l'information sur la couverture d'un patient.
Que faut-il faire ? Les cabinets dentaires doivent mettre à jour les dossiers des patients dans le système de gestion du cabinet pour s'assurer que les demandes de remboursement sont envoyées à l’Alberta Blue Cross, ID du fournisseur : 000090.
Lire la communication complète ici
La limite de temps de la Sun Life est désormais de 365 jours
À partir de maintenant, la limite de temps pour toutes les demandes de règlement envoyées à la Sun Life, ID du fournisseur 000016, est de 365 jours. La limite de temps a récemment été modifiée, passant de 7 à 30 jours, puis à 365 jours. Veuillez mettre à jour le paramètre « limite de temps » dans votre logiciel de gestion du cabinet pour vous assurer que les demandes de remboursement de plus de 30 jours puissent être soumises à la Sun Life.
L’Industrial Alliance permet maintenant les annulations de demandes
Vous pouvez maintenant soumettre une annulation de demande de prestation à l’Industrial Alliance, ID du fournisseur 000060. Veuillez mettre à jour votre logiciel de gestion du cabinet pour activer la transaction :
- Annulation d'une demande (02)
- Réponse à l’annulation d'une demande (12)
Humania passe désormais par Green Shield
Humania ne traite plus les demandes de remboursement en utilisant l’ID du fournisseur 000080 (auparavant traité par Express Scripts). Au lieu de cela, toutes les demandes de remboursement doivent désormais être soumises à Green Shield, ID du fournisseur 000102. Veuillez vous assurer que les dossiers de vos patients sont mis à jour avec cette nouvelle information.
La Sun Life accepte maintenant les pièces jointes de CDAnet
13 mai 2024
Vous pouvez maintenant soumettre en toute sécurité les renseignements sur le patient à la Sun Life, au moyen de CDAnet. Si votre logiciel de gestion de la pratique permet d’intégrer des pièces jointes, vous pouvez envoyer des dossiers ou des radiographies de patient à l’appui des réclamations et des déterminations préalables dans votre logiciel de gestion de la pratique (LGP). Pour savoir si votre logiciel prend en charge la pièce jointe CDAnet, consultez la liste des fournisseurs autorisés CDAnet.
Pour activer les pièces jointes CDAnet pour la Sun Life, vérifiez les paramètres de la Sun Life dans votre LGP. Si vous avez besoin d’aide, communiquez avec votre fournisseur de logiciels.
La Sun Life informera les bureaux du moment où il convient d’envoyer des radiographies et des documents à l’appui d’une demande ou d’une détermination préalable.
La Sun Life se joint aux assureurs suivants qui acceptent la pièce jointe CDAnet :
- Groupe financier AGA
- Alberta Blue Cross
- Beneva/La Capitale
- Canada Vie
- Desjardins Assurances
- Quikcard
- Sun Life
- UV Assurance
- Manuvie (acceptation prévue en 2025)
Lisez davantage sur le soutien de la Sun Life associé à la pièce jointe CDAnet.
Modification de la limite d’âge de l’assureur ID 000016 de la Sun Life
La limite d’âge de la Sun Life est passée de sept à 30 jours. Assurez-vous de mettre à jour les paramètres de l’assureur de la Sun Life dans votre LGP.
Ressources du Régime canadien de soins dentaires (RCSD)
Santé Canada et la Sun Life offrent des ressources sur le RCSD dans le site Web de la Sun Life, notamment les suivantes :
- Renseignements sur la présentation des demandes de remboursement du RCSD
- Les réclamations soumises pour le RCSD seront désignées par le numéro de régime 3333333.
- Les demandes papier ne seront acceptées qu’en novembre 2024.
- Les services nécessitant une préautorisation ne seront pas couverts avant novembre 2024.
- Coordination des prestations
- Établissement du payeur principal
- Programmes de soins dentaires sociaux provinciaux et territoriaux.
- Autres programmes fédéraux de soins dentaires sociaux.
Pour obtenir de plus amples renseignements, visitez le site Web de la Sun Life à https://www.sunlife.ca/sl/cdcp/fr/provider/.
Le saviez-vous?
Vous pouvez avoir accès aux réclamations, à la détermination préalable et aux pièces jointes de CDAnet envoyées à partir de votre bureau et consulter les réponses du responsable du traitement des demandes dans les SAP. Il vous suffit d’ouvrir une session dans les SAP et de cliquer sur l’onglet ITRANS Claims. Vous pouvez choisir de consulter toutes les transactions de bureau ou de voir les transactions par dentiste. Cette fonction peut être très utile pour résoudre tout problème technique lié aux réclamations.
Canada Vie, l’administrateur du Régime de soins dentaires de la fonction publique (RSDFP), n’acceptera plus les demandes de remboursement de frais dentaires
18 mars 2024
À compter du 19 mars 2024, Canada Vie, l’administrateur du Régime de soins dentaires de la fonction publique (RSDFP), n’acceptera plus les demandes de remboursement de frais dentaires soumises avec les numéros de régime 52111, 52112, 52113, 52114 et 52115 du Régime de soins de santé de la fonction publique (RSSFP). Au lieu de cela, les cabinets dentaires peuvent s’attendre à recevoir un accusé de réception avec le message d’erreur :
Numéro de régime incorrect. Confirmer le régime et l’identifiant et resoumettre votre demande à l’assureur correct.
Si vous recevez cette réponse, demandez au patient de vous fournir le bon numéro de régime et de certificat. Mettez à jour vos dossiers et soumettez à nouveau la demande de règlement à la Canada Vie.
Le Régime de soins dentaires de la fonction publique (RSDFP) et le Régime de soins de santé de la fonction publique (RSSFP) sont tous deux administrés par la Canada Vie. Toutefois, la Canada Vie continue de recevoir des demandes de prestations dentaires de cabinets dentaires portant le numéro de régime du RSSFP, ce qui entraîne des retards dans le traitement des demandes et la communication du remboursement des prestations. Afin de s’assurer que les demandes sont soumises correctement, la Canada Vie enverra un accusé de réception contenant le message d’erreur mentionné.
Pour de plus amples renseignements, y compris une foire aux questions, veuillez lire la communication de la Canada Vie.
Industrial Alliance a mis son système de demande d’indemnisation des soins dentaires à jour sur CDAnet v4
31 janvier 2024
Industrial Alliance, (Numéro d’identification 00060) et Industrial Alliance Pacific Life Insurance Co. (Numéro d’identification 00024) sont passées à la version 4 de CDAnet. Les cabinets dentaires doivent mettre à jour les deux dossiers des assureurs dans le logiciel de gestion du cabinet. Cette mise à jour comprend également des changements dans les détails des demandes d’indemnisation des assureurs.
À partir du 31 janvier 2024 - Industrial Alliance Pacific Life Insurance Co. Numéro d’identification 000024
Version de CDAnet – changement de 2 à 4
Prédéterminations multiples – changement en O (accepté)
Demande relative aux transactions en suspens (04) – changement de O (accepté) à N (non accepté)
Réponse relative aux transactions en suspens (14) – changement de O (accepté) à N (non accepté)
Service d’assistance pour les tiers payeurs – 1-877-422-6487
À partir du 31 janvier 2024 - Industrial Alliance, Numéro d’identification 000060
Version de CDAnet – changement de 2 à 4
Prédéterminations multiples – changement en O (accepté)
Demande relative aux transactions en suspens (04) – changement de O (accepté) à N (non accepté)
Réponse relative aux transactions en suspens (14) – changement de O (accepté) à N (non accepté)
Service d’assistance pour les tiers payeurs – 1-877-422-6487
Manulife Financial, Affinity Markets traitera les demandes d’indemnisation sur la version 4 de CDAnet.
31 janvier 2024
À partir du 31 janvier 2024, Manulife Financial, Affinity Markets traitera les demandes d’indemnisation sur la version 4 de CDAnet! Tous les cabinets doivent mettre leur logiciel de gestion du cabinet à jour pour changer le CDAnet de Manulife Financial, Affinity Markets (numéro d’identification 311113) de la version 2 à la 4.
Si vous avez besoin d’aide pour mettre à jour les coordonnées de l’assureur, veuillez contacter le fournisseur de votre logiciel de gestion du cabinet
The Benefits Trust traitera les demandes d’indemnisation sur la version 4 de CDAnet.
31 janvier 2024
À partir du 31 janvier 2024, Benefits Trust traitera les demandes d’indemnisation sur la version 4 de CDAnet! Tous les cabinets doivent mettre à jour leur logiciel de gestion du cabinet pour changer le CDAnet de Benefits Trust (numéro d’identification 610146) de la version 2 à la 4.
The Benefits Trust travaille également pour passer d’un mode de traitement par lots à un mode de traitement en temps réel. Nous vous transmettrons plus d’informations lorsqu’elles seront disponibles.
Si vous avez besoin d’aide pour mettre à jour les coordonnées de l’assureur, veuillez contacter le fournisseur de votre logiciel de gestion du cabinet.
Manulife Financial a mis son système de demande d’indemnisation des soins dentaires à jour sur CDAnet v4
22 janvier 2024
À partir du 22 janvier 2024, Manulife traitera les demandes d’indemnisation en utilisant la version 4 de CDAnet! Tous les cabinets doivent mettre à jour leur logiciel de gestion du cabinet pour faire passer la version CDAnet de Manulife (numéro d’identification 610059) de 2 à 4.
L’un des principaux avantages de cette mise à jour est que la réponse aux détails des prestations de la v4 permettra désormais aux cabinets d’envoyer davantage de demandes de coordination des prestations avec CDAnet.
Lorsque Manuvie est l’assureur principal, vous pouvez maintenant envoyer une demande de coordination des prestations (COB 07) aux assureurs qui acceptent la transaction COB 07 (voir la liste ici). Leur dossier d’assureur doit être défini sur la version 4 dans votre logiciel pour que cela soit possible.
Manulife travaille à la prise en charge des transactions COB 07 et de leurs pièces jointes, mais il faudra encore un certain temps avant qu’elles ne soient prêtes pour vous. Nous vous informerons dès que ces transactions seront disponibles.
Si vous avez besoin d’aide pour mettre à jour les coordonnées de l’assureur, veuillez contacter le fournisseur de votre logiciel de gestion du cabinet. Pour toutes autres demandes, veuillez contacter le service d’assistance de l’ADC au 1-866-788-1212.
National Life of Canada arrive sur CDAnet v4
19 janvier 2024
Les services de demande d’indemnisation de National Life of Canada (ID 000021) ont été mis à jour sur la version 4 de CDAnet. Les cabinets dentaires doivent mettre à jour le dossier de l’assureur National Life dans leur logiciel de gestion du cabinet. Cette mise à jour comprend également des changements dans les détails des demandes d’indemnisation de l’assureur.
À partir du 17 janvier 2024 - National Life of Canada, Numéro d’identification d’assureur 000021
Version de CDAnet – changement de 2 à 4
Délais alloués en jours – changement de 10 à 365
Prédéterminations multiples – changement en O (accepté)
Demande relative aux transactions en suspens (04) – changement de O (accepté) à N (non accepté)
Réponse relative aux transactions en suspens (14) – changement de O (accepté) à N (non accepté)
Service d’assistance pour les tiers payeurs – 1-877-422-6487
Vérifier les numéros du régime collectif de la fonction publique et du certificat pour éviter les retards dans les évaluations des demandes de règlement
4 août 2023
La Canada Vie est l’administrateur du Régime de soins dentaires de la fonction publique (RSDFP) et du Régime de soins de santé de la fonction publique (RSSFP) depuis le 1er juillet 2023. Le RSDFP et le RSSFP ont des numéros de régime et de certificat distincts. Il est donc important d’utiliser les renseignements sur le régime appropriés.
Les demandes de règlement pour soins dentaires au titre du RSDFP soumises à la Canada Vie aux fins de remboursement doivent comprendre les renseignements sur le régime suivants :
|
Le numéro de régime du patient devrait correspondre à un des codes suivants : |
Le numéro de certificat du patient comprend habituellement (mais pas toujours) des caractères alphanumériques |
|---|---|
|
Exemples :
|
Il y aura un retard dans les évaluations des demandes de règlement de soins dentaires si elles sont soumises avec le numéro de régime de soins de santé et le numéro de certificat.
Les seules demandes de règlement pour soins dentaires pouvant être soumises au titre du RSSFP sont des demandes de règlement en cas de blessure accidentelle aux dents ou en cas de chirurgie buccale, une fois que tous les paiements au titre du régime d’assurance pour soins dentaires ont été épuisés.
Nous vous remercions de votre aide pour veiller à ce que les demandes de règlement pour soins dentaires au titre du RSDFP soient soumises avec les renseignements sur le régime appropriés afin qu’elles puissent être évaluées le plus rapidement possible.
À noter : La Sun Life est l’administrateur du Régime de services dentaires pour les retraités (RSDP) à l’heure actuelle. Toutes les demandes de règlement de soins dentaires des patients protégés au titre du RSDP doivent toujours être soumises à la Sun Life.
Application mobile ExpédiSecur ADC
17 novembre 2022
L’application mobile ExpédiSecur ADC est maintenant offerte dans les boutiques pour appareils iOS et Android. En seulement quelques clics, les dentistes et les équipes dentaires peuvent envoyer des messages avec ExpédiSecur ADC ainsi que recevoir et envoyer des demandes de consultation et de l’information sur des patients en toute sûreté. Pour tout savoir, consultez la page Web sur l’application mobile ExpédiSecur ADC.
Beneva accepte les pièces jointes acheminées par CDAnet
17 novembre 2022
Depuis le 10 novembre 2022, Beneva accepte les pièces jointes (dossiers de patients) pour les demandes d’indemnisation ou de prédétermination transmises électroniquement par CDAnet.
Veuillez mettre à jour les réglages de cet assureur dans votre logiciel pour permettre l’ajout de pièces jointes à vos transactions :
- Pièce jointe (09)
- Pièce jointe à une réponse (19)
L’option d’ajouter une pièce jointe permet aux cabinets d’envoyer par exemple des radiographies, des images et d’autres documents pour accompagner une demande d’indemnisation ou de prédétermination. Cette fonction réduit les temps de traitement ainsi que les frais de poste et d’administration associés à l’envoi de ces documents par courrier. Pour envoyer une pièce jointe à ces assureurs, vous devez préciser sur la demande d’indemnisation ou de prédétermination initiale qu’une pièce jointe – aussi appelée « document à suivre » – sera envoyée.
Si vous ne savez pas comment modifier les réglages, veuillez communiquer avec votre fournisseur de logiciels.
Lisez le communiqué de Beneva.
RAPPEL – Groupe financier AGA : numéro d’identification 610226
17 novembre 2022
Pour rappel, AGA Financial Group Inc/Groupe financier AGA est un tiers payeur qui utilise le numéro d’identification 610226. Le groupe traite les demandes adressées à bon nombre de tiers administrateurs. La carte des personnes assurées auprès d’un tiers administrateur portera le nom et le logo de cet assureur ainsi que le numéro d’identification du Groupe financier AGA (610226).
Le Groupe financier AGA pourrait apparaître dans votre logiciel de gestion de la pratique sous le nom anglais AGA Financial Group. Pour faciliter votre recherche, nous vous recommandons de mettre le nom à jour pour qu’il apparaisse comme AGA Financial Group/Groupe financier AGA. Si votre logiciel ne vous laisse pas changer le nom, veuillez communiquer avec votre fournisseur de logiciels.
Peu importe le nom du tiers payeur qui apparaît dans votre logiciel, les demandes doivent être adressées au numéro 610226 si vous voulez les acheminer au AGA Financial Group/Groupe financier AGA.
Lisez la notice et voyez l’échantillon de carte.
RAPPEL – MDM Insurance (numéro d’identification 601052) a mis à jour les transactions acceptées
17 novembre 2022
Assurez-vous que les réglages de votre logiciel de gestion de la pratique ont été mis à jour pour l’assureur MDM Insurance afin que vous puissiez faire les transactions supplémentaires qu’il accepte maintenant :
- Version de CDAnet : 4
- Délai alloué pour la soumission d’une demande d’indemnisation (en jours) : 365
- Coordination des prestations (CP) (07)
- Explication des garanties pour une demande de prédétermination (23)
Selon votre logiciel, vous pourriez devoir changer les réglages. Si vous ne savez pas comment vous y prendre, veuillez communiquer avec votre fournisseur de logiciels.
Pour la liste complète des transactions acceptées par MDM Insurance, veuillez consulter la liste des assureurs de CDAnet.
RAPPEL – Adresse à vérifier pour GroupHEALTH Benefit Solutions (myGroupHealth)
17 novembre 2022
La société GroupHEALTH Benefit Solutions (myGroupHealth) veut s’assurer que vous avez la bonne adresse postale pour lui envoyer des demandes. Assurez-vous de les poster à l’adresse ci-dessous et non pas au siège social :
myGroupHEALTH Claims
21, place Four Seasons, bureau 626
Etobicoke (Ontario) M9B 0A6
D’autres assureurs acceptent les pièces jointes acheminées par CDAnet
26 octobre 2022
Depuis le 18 septembre 2022, les assureurs suivants acceptent les pièces jointes (dossiers de patients) pour les demandes d’indemnisation ou de prédétermination soumises par CDAnet :
- Desjardins Assurance (no d’identification 000051)
- Groupe Financier AGA (no d’identification 610226)
- UV Assurance (no d’identification 610643)
Veuillez mettre à jour les réglages de ces assureurs dans votre logiciel pour permettre l’ajout de pièces jointes à vos transactions :
- Pièce jointe (09)
- Pièce jointe à une réponse (19)
L’option d’ajouter une pièce jointe permet aux cabinets d’envoyer par exemple des radiographies, des images et d’autres documents pour accompagner une demande d’indemnisation ou de prédétermination. Cette fonction réduit les temps de traitement ainsi que les frais de poste et d’administration associés à l’envoi de ces documents par courrier. Pour envoyer une pièce jointe à ces assureurs, vous devez préciser sur la demande d’indemnisation ou de prédétermination initiale qu’une pièce jointe – aussi appelée « document à suivre » – sera envoyée.
Si vous ne savez pas comment modifier les réglages, veuillez communiquer avec votre fournisseur de logiciels.
Lisez le communiqué de Desjardins en entier.
Lisez le communiqué du Groupe Financier AGA en entier.
Lisez le communiqué d’UV Assurance en entier
Nouveau régime d’assurance – régime de soins dentaires public de Santé Î.-P.-É. – no 000130
16 septembre 2022
À partir du 26 septembre 2022, le régime de soins dentaires public de Santé Î.-P.-É. acceptera les demandes d’indemnisation soumises par CDAnet avec le numéro d’identification 000130. Assurez-vous de mettre à jour l’information dans votre logiciel de gestion de la pratique. Si vous n’avez pas l’option d’y ajouter un assureur, veuillez communiquer avec votre fournisseur de logiciels pour qu’il vous aide à le faire.
Réglages pour le logiciel de gestion de la pratique :
- Nom de l’assureur : Régime de soins dentaires public de Santé Î.-P.-É.
- No d’identification de l’assureur : 000130
- Réseau : instream
- Version de CDAnet : 4
- Délai alloué pour la soumission d’une demande d’indemnisation : 90 jours
Transactions CDAnet qui sont acceptées :
- Demande de prestations (01)
- Accusé de réception d’une demande (11)
- Détail des prestations d’une demande (21)
Pour tout savoir sur ce régime d’assurance
Pourquoi est-il important d’utiliser le bon numéro d’identification unique (NIU) dans les demandes d’indemnisation?
31 mars 2022
CDAnet constitue un service à valeur ajoutée important qui a été mis au point pour faciliter la gestion des demandes d’indemnisation pour soins buccodentaires. Près de 90 % des dentistes du pays l’utilisent pour soumettre des demandes d’indemnisation de manière efficace et sécurisée au nom de leurs patients.
Au Canada, aucune obligation contractuelle entre les dentistes et les assureurs ne régit la soumission de demandes d’indemnisation pour services dentaires. Il est cependant important de suivre de près les modalités de l’abonnement à CDAnet/ITRANS. Ci-dessous figurent quelques rappels importants qui faciliteront le bon fonctionnement de votre cabinet.
Ne présentez jamais les demandes d’indemnisation de plus d’un dentiste sous un même NIU
Les assureurs utilisent l’information contenue dans les demandes d’indemnisation qu’ils reçoivent pour établir un profil des dentistes. Le regroupement des demandes de plus d’un dentiste sous un même NIU pourrait sembler alléger la charge administrative de votre cabinet. Toutefois, le dentiste dont le NIU aura été utilisé verra son profil faussé, ce qui pourrait attirer l’attention des compagnies d’assurance.
Graves conséquences de l’utilisation du mauvais NIU dans les demandes d’indemnisation
L’utilisation fautive du NIU d’un dentiste pour soumettre une demande d’indemnisation par CDAnet est grave. Le Contrat d’abonnement à CDAnet et au Service de réclamation ITRANS stipule clairement que :
|
3.4 (f) Vous garantissez que la soumission électronique de toute demande d'indemnisation des soins dentaires par vous-même ou par un de vos utilisateurs finaux certifie que la demande d’indemnisation contient une description exacte et complète de ce qui suit :
|
Le non-respect de l’un ou l’autre des principes susmentionnés pourrait entraîner une accusation de fraude et l’imposition de sanctions administratives allant jusqu’à l’exclusion de la liste des fournisseurs autorisés auprès d’une ou de plusieurs compagnies d’assurance.
Que faire si un dentiste n’est pas inscrit auprès d’un cabinet pour soumettre des demandes d’indemnisation?
Il ne faut que quelques minutes pour configurer un compte qui permettra à un dentiste associé (à pourcentage) d’envoyer des demandes électroniques par CDAnet. Il y a deux façons de faire rapide et facile :
- Le cabinet peut ouvrir une session dans le site Web des Services d’aide à la pratique de l’ADC et envoyer une invitation au dentiste associé (à pourcentage) pour qu’il se joigne au cabinet.
- Le dentiste associé (à pourcentage) peut lui-même ouvrir une session dans le site Web des Services d’aide à la pratique et demander de se joindre au cabinet.
Des questions?
Pour de plus amples informations, veuillez vous reporter à la FAQ sur l’abonnement à CDAnet/ITRANS. Si vous avez des questions, veuillez écrire à l’ADC à pss@cda-adc.ca ou appelez au 1-866-788-1212, du lundi au vendredi, entre 7 h 30 et 20 h (heure normale de l’Est).
La Capitale devient Beneva
17 janvier 2022
À compter du 17 janvier 2022, les demandes soumises à La Capitale (assureur no 600502) seront traitées sous le nom d’assureur La Capitale/Beneva.
Il faut savoir que :
- la période de transition prévoit que les adhérents pourront continuer d’utiliser leur carte de La Capitale jusqu’à ce qu’ils reçoivent une nouvelle carte de Beneva;
- les cabinets doivent continuer de soumettre leurs demandes d’indemnisation à l’assureur no 600502; pour éviter toute confusion dans le traitement des demandes avec CDAnet dans votre logiciel de gestion de la pratique, veuillez remplacer le nom d’assureur associé au numéro d’identification no 600502 pour mettre celui de La Capitale/Beneva, ce qui vous permettra de vous y trouver facilement quand un patient présentera une carte de Beneva;
- les cabinets pourront effectuer une recherche dans la liste des assureurs inscrits à CDAnet en utilisant le nom soit La Capitale/Beneva, soit Beneva; les deux noms seront associés au numéro d’assureur 600502 et mèneront à la même description de transactions autorisées.
Si vous avez des questions, veuillez communiquer avec TELUS Santé au 1-866-272-2204.
Le communiqué se trouve en entier ici.
Rappel au sujet des numéros de téléphone de RWAM
17 janvier 2022
L’assureur RWAM (no 610616) souhaite s’assurer que les numéros de téléphone que vous avez pour le joindre sont bien ceux ci-dessous. Les anciens numéros de téléphone ont été réaffectés, mais RWAM a appris que des cabinets continuent de les utiliser pour essayer de le joindre.
Numéro sans frais : 1-877-888-7926
Numéro local : 519-669-1632
Le Groupe PBAS accepte les demandes acheminées par voie électronique avec CDAnet pour des régimes additionnels.
le 9 décembre 2021
À compter du 1er janvier 2022, le Groupe PBAS (no d’identification 610256) acceptera le Plan 250 – Ontario Dental Plan et le Plan 810 – Calgary District Pipe Trades. Avant d’envoyer une demande d’indemnisation par CDAnet au nom de patients couverts par ces régimes, assurez-vous que l’information de l’assureur est bien réglée comme suit :
Groupe PBAS
Numéro d’identification : 610256
Version : 4
Reportez-vous à l’avis [en anglais] pour voir la liste des régimes pour lesquels il est actuellement possible de soumettre une demande d’indemnisation par voie électronique avec CDAnet.
COUGHLIN (no d’assureur 610105) passe à TELUS AdjudiCare (000034)
le 9 novembre 2021
Le 1er novembre 2021, l’assureur Coughlin & Associates (no 610105) a commencé à traiter une partie des demandes d’indemnisation de ses assurés en passant par TELUS AdjudiCare. Les personnes assurées auprès de la société Coughlin recevront une nouvelle carte avec de nouveaux numéros de groupe et de certificat. Au dos de cette carte figureront le nom TELUS AdjudiCare et le numéro d’identifiant d’assureur « 000034 ».
Assurez-vous de vérifier la carte d’assurance du patient pour déterminer si les informations de son assureur doivent être mises à jour dans votre logiciel de gestion de la pratique pour envoyer des demandes d’indemnisation électroniques par CDAnet. Si l’information n’est pas à jour, la demande ne passera pas et le cabinet recevra un avis d’erreur. Aussi, un message s’affichera pour demander de mettre à jour l’information sur l’assureur du patient.
Le regroupement TELUS AdjudiCare offre des services de traitement de demandes d’indemnisation pour de nombreux tiers payeurs à partir du numéro d’identifiant 000034.
Pour toute question, vous pouvez joindre le service d’assistance technique dentaire de TELUS au 1‑866‑272‑2204.
Veuillez vous reporter au communiqué pour voir un exemple de carte d’assurance.
Allongement du délai de soumission des demandes d’indemnisation à Canada Vie
le 9 novembre 2021
DESCRIPTION
À compter du 16 novembre 2021, Canada Vie fera passer le délai maximal pour soumettre une demande d’indemnisation de 31 à 90 jours.
Pour en profiter, il faudra mettre à jour la période de délai dans votre logiciel de gestion de la pratique pour Canada Vie (anciennement Great West Life), numéro d’identifiant 000011. Ce faisant, profitez-en pour vérifier que les réglages pour les demandes adressées à Canada Vie sont les suivants :
Délai alloué pour la soumission – 90 jours
Version de CDAnet – 4
Coordination des prestations (07) – oui/activé
Pièce jointe (09) – oui/activé
L’allongement du délai offrira une souplesse accrue, mais il est attendu que toutes les demandes d’indemnisation seront acheminées le jour où le service est assuré. Dans certains cas, les cabinets dentaires pourront soumettre les demandes d’indemnisation jusqu’à 90 jours après la date du service. Après ce délai, il ne sera pas possible d’envoyer les demandes par CDAnet et ITRANS.
RAPPEL – TELUS AdjudiCare (assureur no 000034)
Le 26 août 2021
Pour rappel, TELUS AdjudiCare utilise CDAnet pour traiter les demandes d’indemnisation (assureur no 000034). TELUS AdjudiCare traite les demandes relatives à plusieurs tiers administrateurs. La carte des personnes assurées porte le numéro d’identification « 000034 » et le nom de l’assureur « TELUS AdjudiCare » en petits caractères. Le nom et le logo du tiers administrateur apparaissent aussi sur la carte, mais n’ont pas grande importance. Si TELUS AdjudiCare n’est pas répertorié dans votre logiciel de gestion de la pratique, vous devez l’ajouter en tant que nouvel assureur. Si le logiciel ne permet pas cet ajout, veuillez en faire part à votre fournisseur de logiciel.
Entre-temps, si le numéro 000034 figure déjà dans votre logiciel, peu importe le nom qui lui est associé, vous pouvez soumettre des demandes d’indemnisation. Celles-ci seront acheminées au bon tiers administrateur de TELUS AdjudiCare par l’entremise du réseau dentaire TELUS (groupe B).
Des questions? Veuillez appeler le service d’assistance technique pour soins dentaires de TELUS au 1-866-272-2204.
Pour consulter le communiqué en entier et voir un exemple de carte, cliquez ici.
iA Groupe financier n’accepte pas les annulations de demandes de prestations par CDAnet
Le 26 août 2021
Industrielle Alliance (iA) Groupe financier (numéro d’identification 000060) n’accepte pas les annulations de demandes de prestations par CDAnet. Cela signifie que les annulations de demandes de prestations ne peuvent pas être traitées électroniquement par l’entremise de votre logiciel de gestion de la pratique. Jusqu’à nouvel ordre, les dentistes et le personnel du cabinet peuvent appeler iA au 1-877-422-6487 pour demander l’annulation d’une demande de prestations. Toutes les demandes d’annulation doivent être traitées le même jour que celui où la demande est présentée. Les agents d’iA assureront le traitement rapide de ces demandes.
Pour mettre à jour votre logiciel, modifiez les paramètres de configuration de l’assureur no 000060 et désactivez les opérations suivantes :
- Annulation d’une demande de prestations (02)
- Réponse à l’annulation d’une demande (12)
Changements au service d’adjudication pour Desjardins Assurances (assureur no 000051)
Le 19 juillet 2021
Depuis le 1er janvier 2021, la société Desjardins Assurances n’utilise plus Express Scripts pour le traitement des demandes d’indemnisation, mais plutôt TELUS Assure. Le 23 août 2021 s’amorcera la conversion des derniers groupes. À partir de ce moment charnière, l’assureur commencera à offrir de nouvelles options de transactions par CDAnet!
Pour consulter le communiqué en entier, cliquez ici.
L’assureur Empire Vie met à jour les transactions acceptées
Le 17 août 2021
Le 17 juin 2021, l’assureur Empire Vie a commencé à accepter d’autres transactions :
- Annulation d’une demande de prestations (02)
- Réponse à l’annulation d’une demande (12)
- Détail des prestations d’un plan de traitement (23)
- Détail des prestations d’une demande de prestations (21)
Selon votre logiciel de gestion de la pratique, vous pourriez devoir changer certains réglages pour l’assureur Empire Vie. Si vous avez besoin d’aide pour changer ces réglages, veuillez communiquer avec votre fournisseur de logiciels.
Pour la liste complète des transactions acceptées par Empire Vie, reportez-vous à la liste des assureurs de CDAnet.
Nouvel assureur! BG Benefit Administrators – Numéro d’identification : 000128
Le 18 mars 2021
Le 1er mars 2021, la société Bilsland Griffith Benefit Administrators (BG Benefit Administrators) a commencé à accepter les demandes d’indemnisation des cabinets dentaires par CDAnet. Son numéro d’identification est le 000128. Assurez-vous de l’ajouter à votre logiciel de gestion de la pratique. Si vous ne pouvez pas le faire vous-même, veuillez communiquer avec votre fournisseur de logiciel pour faire ajouter BG Benefit dans votre logiciel.
Les sociétés Manion, GroupHEALTH et Group Source acceptent maintenant les demandes électroniques de coordination des prestations (CP)
Le 15 mars 2021
Depuis le 18 mars 2021, les cabinets dentaires peuvent adresser des demandes de CP par CDAnet à Manion, GroupHEALTH et Group Source à partir de leur logiciel de gestion de la pratique. Pour profiter de cette option, les cabinets doivent mettre à jour les réglages de leur logiciel de gestion de la pratique pour chacune de ces sociétés. Commencez par vérifier que la version de CDAnet est bien réglée à la « version 4 » puis activez les transactions de « CP 07 » (ou « COB 07 » en anglais).
Voir l’avis ici.
Changements au service d’adjudication pour Desjardins Assurances
Le 11 décembre 2020
À partir du 1er janvier 2021, les réclamations faites au nom de Desjardins Assurances et actuellement soumises par l’intermédiaire d’Express Scripts Canada (ESC) seront progressivement traitées par TELUS assure, un service de TELUS Santé, pendant une période de huit mois.
Cliquez ici pour en savoir davantage.
Canada Vie accepte les pièces jointes
Le 21 octobre 2020
À compter du samedi 24 octobre 2020, Canada Vie acceptera les pièces jointes (dossiers des patients) pour les demandes d’indemnisation et de prédétermination soumises électroniquement.
Cliquez ici pour lire le communiqué de Canada Vie.
MÉDIC Construction utilise maintenant Green Shield Canada pour le traitement des demandes d’indemnisation
Le 30 janvier 2020
Depuis le 1er janvier 2020, les demandes d’indemnisation pour les assurés de MÉDIC Construction (CCQ) doivent être soumises à Green Shield Canada (GSC). Toutes les personnes assurées avec MÉDIC Construction ont reçu une nouvelle carte, y compris un nouveau numéro de certificat.
Cliquez ici pour en savoir davantage.
Améliorations de l’envoi électronique des demandes adressées à la Croix Bleue du Manitoba
Le 24 janvier 2020
La Croix Bleue du Manitoba (CBM) a amélioré la soumission électronique des demandes d’indemnisation avec CDAnet. Les cabinets peuvent maintenant envoyer des pièces du dossier d’un patient à la CBM en passant par le service ExpédiSecur de l’Association dentaire canadienne (ADC) et ils peuvent soumettre électroniquement la demande de coordination des prestations.
Cliquez ici pour en savoir davantage.
La Great-West Life se joint à la Compagnie d’assurance du Canada sur la vie
Le 8 janvier 2020
Le 1er janvier 2020, la Great-West Life, la London Life et la Canada Vie ont fusionné pour devenir la Compagnie d’assurance du Canada sur la vie.
Cliquez ici pour en savoir davantage.
Vérifiez la version de votre logiciel ICA – si elle n’est pas à jour, vous ne pourrez plus envoyer de demandes d’indemnisation avec CDAnet
Le 30 avril 2019
À compter du 1er juillet 2019, les cabinets qui utilisent la plateforme Windows (et non pas la plateforme Mac) devront s’assurer que leur logiciel ITRANS Communication Application (ICA) a été mis à jour à la version 3 ou à une version subséquente. La version la plus récente est actuellement la version 4.1. Les utilisateurs de Mac ne sont pas touchés par cette mise à niveau.
Cliquez ici pour en savoir davantage.
Nouveau numéro d’identifiant d’assureur pour TELUS AdjudiCare: 000034
13 decembre 2018
À compter du 1er janvier 2019, TELUS AdjudiCare (Anciennement Symbility Solutions et AUTOBEN) commencera à utiliser le numéro d’identifiant d’assureur 000034 pour traiter les réclamations de certains de ses clients.
Cliquez ici pour en savoir davantage.
Version 4 de CDAnet – Mise à niveau du système de la Great-West Life
26 novembre 2018
Le 30 novembre 2018, la Great-West mettra à niveau son système pour les demandes de règlement de soins dentaires et traitera celles-ci par l’entremise de la version 4 de CDAnet. Voici deux avantages importants de cette mise à niveau :
- Les plans de traitement seront évalués en temps réel lorsque cela est possible.
- La coordination des prestations sera acceptée. Ainsi, lorsque la Great‑West est le deuxième assureur, vous pouvez lui envoyer immédiatement la demande de règlement présentée à titre de deuxième assureur.
Cliquez ici pour en savoir davantage.
Le réseau TELUS – Groupe B ne traitera plus avec ESORSE
23 novembre 2018
À partir du 25 novembre 2018, le réseau TELUS – Groupe B n’acceptera plus les transactions avec ESORSE (no d’assureur 610650). Cela signifie qu’il ne sera plus possible d’envoyer des demandes par voie électronique à ESORSE et qu’il faudra désormais remplir un formulaire papier pour les demandes de règlement.
La Croix bleue Pacifique offre les options de coordination des prestations suivantes : Transaction CDAnet 07
Économisez du temps et des frais de poste en transmettant vos demandes de coordination des prestations par voie électronique à la Croix bleue Pacifique.Alberta Blue La Croix bleue Alberta accepte maintenant les dossiers de patients avec ExpédiSecur ADC
Si votre cabinet soumet une demande d’indemnisation ou de prédétermination à la Croix bleue Alberta et que vous devez faire suivre des éléments diagnostiques, vous pouvez maintenant le faire par voie électronique en passant par ExpédiSecur ADC.
GroupHEALTH a deux numéros d’identification
Vérifiez bien le numéro d’identification de l’assureur sur la carte du patient pour éviter de soumettre une demande inexacte.Assurance vie Équitable du Canada : passage au traitement des demandes d’indemnisation en temps réel et à la version 4 de CDAnet
Le 21 juillet 2018, La compagnie Assurance view Equitable du Canada mettra à jour son système pour commencer à traiter les demandes d’indemnisation en temps réel à l’aide de la version 4 de CDAnet. Cela signifie que vous recevrez immédiatement une réponse pour les prédéterminations, les demandes d’indemnisation et les annulations.Le système d’Assurance vie Équitable ne pourra pas être utilisé pour le traitement des demandes d’indemnisation le samedi 21 juillet 2018; il sera de nouveau accessible le lundi 23 juillet 2018.
Nouveau numéro d’identification de l’assureur pour GroupSource
À compter du 1er août 2018, GroupeSource utilisera un nouveau numéro d’identification de l’assureur (605064) pour certains de ses clients. Toutefois, les autres conserveront le numéro d’identification existant 610099.
Nouveau : émission mensuelle des chèques pour le paiement des soins dentaires
À compter d’août 2018, Financière Sun Life commencera à émettre les chèques pour le paiement des soins dentaires ainsi que les relevés des demandes d’indemnisation sur une base mensuelle. Pour les paiements quotidiens, la compagnie offre des services de transfert électronique de fonds.
Nouveau numéro d’identification de l’assureur pour GroupHEALTH (000125)
La compagnie GroupHEALTH désire vous rappeler qu’en novembre 2017, elle a commencé à utiliser un nouveau numéro d’identification de l’assureur (000125) pour certains de ses clients. Toutefois, les autres conservent le numéro d’identification existant 610099.
Consentement obligatoire
Alors que nous nous dirigeons vers un environnement sans papier, nous désirons vous rappeler qu’il est obligatoire d’obtenir le consentement des patients avant de transmettre leurs renseignements personnels aux compagnies d’assurance. Le formulaire de consentement signé doit être conservé dans le dossier du patient.
Express Scripts s’occupe à présent des demandes de règlement de Johnson
Les demandes de règlement soumises à l’assureur Johnson sont maintenant traitées par la société Express Scripts Canada. Vous devez continuer à soumettre les demandes électroniques au numéro d’assureur 627265.
Est-il temps de renouveler votre code d’identification électronique de l’ADC?
Le code d’identification électronique de l’ADC assure la sécurisation du Service de réclamation ITRANS. Il sert à faire l’authentification et le chiffrement de toutes les transactions qui passent par CDAnet. Ce code est valide pendant trois ans. Il se peut donc que certains dentistes doivent le renouveler en 2018.